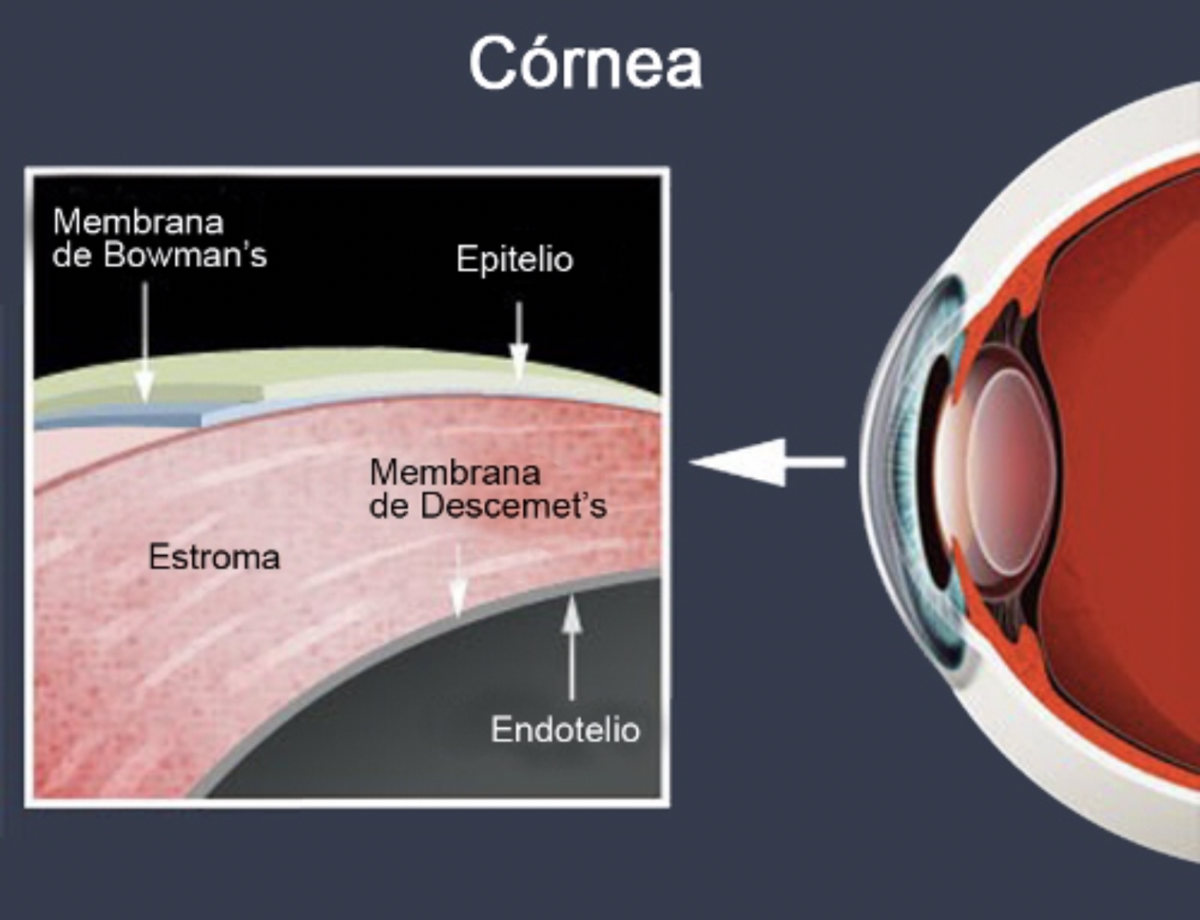
La córnea es un tejido ocular transparente, ubicado en el polo anterior del ojo, que protege el iris y el cristalino y, junto con este último, enfoca las imágenes en la retina, actuando como una lente refractiva. Por tanto, problemas de transparencia o deformidad en la córnea, perjudican la proyección de las imágenes en la retina, y, consecuentemente, la visión.
Enfermedades de la córnea
¡Infórmate sin compromiso!
La córnea
Patologías relacionadas
Conjuntivitis
La conjuntivitis es la inflamación de la membrana mucosa que recubre la superficie de la parte anterior del ojo y la superficie interna de los párpados. Su tipología varía en función del factor que la ocasiona, pudiendo ser de tipo:
- Alérgico (ocasionada por alergógenos)
- Papilar (ocasionada por intolerancia a cuerpos extraños como las lentillas)
- Bacteriano (ocasionada por una bacteria)
- Vírico (ocasionada por un virus)
Ojo seco
El ojo seco es una patología que se produce como consecuencia de la alteración de la película lagrimal que recubre el ojo, cosa que daña su superficie externa ocasionando:
- sensación de picor
- sensación de escozor
- sensación de arenilla
- dificultad para abrir los ojos por las mañanas
- ligera sensación de visión borrosa
Esta patología representa un 30% del total de consultas en los servicios de oftalmología y es más frecuente a partir de los 40 años.
Pterigion
Qué es
El pterigium, también conocido como “palmera” o “uña”, es una proliferación benigna del tejido subconjuntival (parte blanca del ojo) que crece sobre la córnea. Suele ser un importante problema estético que además produce molestias frecuentes como ojo rojo, ojo seco y sensación de arenilla. Ocasionalmente, su crecimiento puede llegar a producir disminución de la visión por astigmatismo o porque puede llegar a cubrir el eje visual.
Causas del pterigion
A pesar de que hay muchos estudios científicos sobre el pterigium, su origen no está del todo claro, aunque esta relacionado con la exposición prolongada al sol y componentes hereditarios.
¿Cómo se trata el pterigion?
Como tratamiento sintomático se recomiendan gafas de sol y gotas lubricantes oculares para disminuir la sensación de sequedad y mejorar el enrojecimiento ocular, pero no frenan su crecimiento sobre la córnea.
El tratamiento definitivo para el pterigium es la cirugía, es decir la exerésis del pterigium. Es una técnica segura puesto que sólo trata la superficie ocular y no implica cirugía intraocular.
No tiene riesgos para la visión y su única complicación posible es el riesgo de recidiva (que vuelva a salir), que puede llegar a ser del 10% según la técnica quirúrgica empleada.
Nosotros empleamos la técnica de exerésis con autoinjerto conjuntival (sin suturas) cuya tasa de recidiva es la más baja. En el caso de una recidiva, es posible el tratamiento con inyecciones subconjuntivales que frenan el crecimiento. Es posible volver a operar.
En definitiva, el pterigium es una patología de la superficie muy molesta tanto desde el punto de vista de síntomas como estético que tiene una solución definitiva con una intervención segura y sencilla en las manos adecuadas.
Queratitis de origen infeccioso
Las infecciones corneales por bacterias se producen por alguna pequeña pequeña lesión o erosión que facilita la entrada de la bacterias, hongos o parásitos a través del tejido corneal.
Estas lesiones pueden ser originadas por un mal uso de las lentes de contacto.
Este tipo de infecciones deben ser tratadas urgentemente porque, en otro caso, pueden provocar úlceras y efectos secundarios graves.
- Queratitis por infección bacteriana. En este último caso, las bacterias responsables suelen ser el Staphylococcus aureus y la Pseudomonas aeruginosa.
- Queratitis por infección fúngica (hongos). En este caso es un hongo el que infecta la córnea. El más frecuente es el de la familia Fusarium.
- Queratitis por infección por amebas. La más frecuente es la Acanthamoeba y el contagio suele producirse en piscinas o aguas no suficientemente purificadas.
- Queratitis por infección vírica. Suelen ser producidas por un herpes. Puede producir úlceras dendríticas
Queratitis alérgica
Se origina por factores alergógenos aéreos o de contacto.
Queratitis por tóxicos
Se produce por caustificación o contacto con otras sustancias irritantes o abrasivas.
Fotoqueratitis
Se debe a la irritación o quemadura de la córnea por la radiación ultravioleta del sol.
Queratocono
Qué es
La estructura interna de la córnea contiene fibra de colágeno. El colágeno es una proteina alargada que, si se altera, produce una modificación en la superficie de la córnea,que va perdiendo su curvatura esférica y adquiriendo forma cónica, cosa que va distorsionando la las imágenes captadas por el ojo y menguando la visión de forma progresiva.
Suele aparecer en la pubertad e ir evolucionando y puede afectar a un único ojo o a los dos, caso más frecuente.
Síntomas del queratocono
- Aumento repentino y sostenido del astigmatismo es el primer signo de alerta
- Picor y alergias en los ojos
- Fotofobia (la luz molesta mucho)
- Mala visión nocturna
Causas del queratocono
- Desconocida. Se está estudiando su relación con alergias oculares, lentes de contacto inadecuadas o micrtraumatismos constantes sobre la córnea.
- Hereditaria en un 25% de casos
¿Cuál es el tratamiento?
- Cuando se manifiesta, la agudeza visual mejora con el uso de gafas
- Cuando el astigmatismo irregular llega al punto en el que las gafas ya no son suficientes, se recurre a las lentes de contacto. El tipo de lente a elegir variará en función del caso pero suelen seleccionarse lentes rígidas permeables al gas.
- Cuando la agudeza visual es mala, aún con lentes de contacto, la única opción posible para detener la progresión de la enfermedad, es el trasplante de córnea (queratoplastia lamelar penetrante).
- En las fases 1 y 2, puede ser necesario reforzar quirúrgicamente el tejido corneal mediante la colocación de anillos intraestomales o mediante la técnica del Crosslinking.
Causas
La reticulación del colágeno corneal o Crosslinking
Qué es
La reticulación del colágeno corneal o Crosslinking (CXL) es una técnica que combina la luz UV (UV-A) y la riboflavina (vitamina B2) para causar una reacción fotoquímica que endurece mecánicamente la córnea al aumentar el número de enlaces cruzados en el colágeno que constituye su estructura.
El Crosslinking es el procedimiento que mejores resultados proporciona para el tratamiento del queratocono y otras ectasias corneales, y se estima que cada año se realizan 150,000 tratamientos.
Hoy en día, existen diferentes modalidades de esta tecnología utilizada para la reticulación del colágeno de la córnea y se ha aumentado la gama de aplicaciones.
El efecto del Crosslinking es casi inmediato y conduce a una rigidez mecánica de la córnea, en aproximadamente un 450%, y el efecto es detectable solo unas horas después del procedimiento.
La tasa de éxito del Crosslinking según la literatura médica es superior al 90%. El procedimiento es muy seguro
El Crosslinking se puede realizar a cualquier edad, pero lo hacemos con mayor frecuencia en personas de entre 6 y 60 años.
En el caso del queratocono transforma la rigidez del tejido corneal. De hecho, el tejido conjuntivo en todos nuestros cuerpos se mantiene unido mediante enlaces cruzados, que son lo que le da fuerza mecánica al tejido corporal. La cantidad de enlaces cruzados aumenta con la edad, lo que explica por qué nuestros cuerpos se vuelven más rígidos en su vejez. Es probable que esta sea la misma razón por la que en la historia natural del queratocono clásico este deja de progresar más tarde en la vida: la córnea aumenta naturalmente con la edad la cantidad de enlaces cruzados.
Queratocono = número reducido de enlaces cruzados en su estructura
En el queratocono, el número de enlaces cruzados se reduce como resultado de la enfermedad, y esto reduce la fuerza biomecánica de la córnea, o en otras palabras, la debilita. La córnea se vuelve más y más delgada, lo que hace que sea menos capaz de contener la presión generada dentro del ojo, con esto la córnea se abomba lentamente hacia adelante aumenta su curvatura y podría producir cicatrices que afecten permanentemente la visión del paciente, eventualmente asume una forma similar a la del cono.
Procedimiento del Crosslinking
El trasplante de córnea es un tratamiento indicado en aquellos casos que la visión está afectada por una alteración a nivel de la transparencia, forma o espesor corneal. Patologías que afectan a la transparencia serían todas aquellas que provoquen una cicatriz:
Etapa 1: Saturación de la córnea con vitamina B2 (riboflavina)
Debido a que la vitamina B2 es una molécula grande, no puede penetrar fácilmente la barrera epitelial de la córnea. En el CXL clásica (es decir, el protocolo de Dresden o epi – off), eliminamos alrededor de 8 mm (diámetro) de la capa epitelial de la córnea (el epitelio). Esto se puede hacer manualmente, mediante una cuchilla EBK (queratectomía Epi-Bowman) o con el láser de excímero.
En casos muy raros, a veces realizamos un CXL modalidad de epi-on.
Etapa 2: Irradiación con UV-A
Este paso es completamente indoloro. Dependiendo de la edad, la intensidad de la enfermedad, el grosor de la córnea, la velocidad de progresión y cualquier otro factor (embarazo planificado / inminente, trastorno de la tiroides), podemos elegir una intensidad diferente para el tratamiento de su ojo.
Etapa 3: Seguimiento postoperatorio.
Esto es extremadamente importante porque la intervención temprana puede tratar cualquier efecto indeseable (muy raro) de inmediato. Además, cada persona tiene diferentes tasas de velocidad de cicatrización de heridas; el proceso de curación de heridas demasiado intenso puede necesitar ser controlado mediante la utilización de terapia coadjuvante.
¿Cuándo hacer un Crosslinking?
El Crosslinking puede detener la progresión de las ectsaias corneales, no solo el queratocono, sino también la degeneración marginal pelúcida (DMP) y la ectasia post-LASIK.
En términos generales, realizar este procedimiento tiene sentido cuando la enfermedad sigue progresando. Esta situación se detecta por el cambio en la pérdida en la calidad de la visión secundario a un aumento de la miopía o el astigmatismo asociado a un cambio de la topografía corneal.
La cuestión de cuándo realizarlo está estrechamente relacionada con la edad del paciente, pero otros factores también influyen en el proceso de toma de decisiones.
El queratocono es una enfermedad de los jóvenes y es más común y más agresivo en niños (8 a 15 años) y adolescentes (10 a 19 años). Por lo tanto, es muy importante llevar a cabo controles de seguimiento regulares aquí. Este grupo de edad en particular requiere especial cuidado y atención porque el riesgo de complicaciones postoperatorias, como la infección, puede aumentar considerablemente. A diferencia de los adultos, los niños y adolescentes se someterán inmediatamente al procedimiento tan pronto como se diagnostica claramente el queratocono. La tasa de éxito de este protocolo convencional y a pesar de ser el más «lento» es más del 95%.
Cuanto mayor sea la edad, mayor será la probabilidad de que el queratocono deje de progresar. Por lo general, la progresión del queratocono disminuye a partir de los 35 años, y rara vez vemos casos de queratocono clásico progresivo a los 60 años. Pero estos son valores generales, no valores absolutos. Todo el mundo envejece a un ritmo diferente.
Esto significa que, en general, no operamos en adultos hasta que la progresión de la enfermedad se haya detectado claramente mediante mediciones de topografía corneal. Sin embargo, tenemos una forma de analizar la historia visual pasada de un paciente: las gafas antiguas y las prescripciones de gafas que los ópticos pueden contar son una historia valiosa que nos relatan sobre la historia pasada. Si vemos cambios históricos en el astigmatismo o miopía, entonces esto es una indicación de que la enfermedad todavía está activa.
- En función de lo que se frote los ojos
Es probable que esto sea un factor que acelera la progresión de la enfermedad de la córnea. Si se frota los ojos con frecuencia, revisaremos sus córneas con más frecuencia.
- En función de los estrógenos
La hormona sexual femenina causa que el tejido conectivo del cuerpo se ablande o pierda su fuerza ténsora, y esto incluye a la córnea.
Si una paciente con queratocono se queda embarazada, se debe tener especial cuidado.
- En función de la hormona tiroidea
Un trabajo reciente, ha demostrado que la hormona tiroidea (en particular niveles bajos, conocido como hipotiroidismo) también puede desempeñar un papel en el queratocono e intensificar la enfermedad.
¿Se puede repetir el Crosslinking?
En principio no hay inconveniente y se recomienda repetir a los seis meses:
- cuando la terapia no responde en seis meses
- cuando la córnea se deteriora después del procedimiento
- cuando el efecto se diluye al cabo de unos años
¿Cuánto tiempo dura el efecto de un Crosslinking?
Cuanto más joven sea el paciente en la primera sesión de tratamiento, mayor será la probabilidad de que necesite un segundo tratamiento después de 7 a 8 años.
La córnea se reconstruye por completo cada 7-8 años, cosa que implica que significa es que no quedan más enlaces cruzados originales en la córnea tratada después de este tiempo.
Si los pacientes eran muy jóvenes en el momento de la primera cirugía, todavía lo son después de 7 a 8 años para que el queratocono vuelva a resurgir.
Queratitis
 La queratitis es una inflamación de la córnea, la parte transparente del ojo que cubre el iris, la pupila y la cámara anterior que, junto con el cristalino, refractan la luz, por tanto, alteraciones de la superficie corneal, producen defectos refractivos como la miopía, hipermetropía o astigmatismo.
La queratitis es una inflamación de la córnea, la parte transparente del ojo que cubre el iris, la pupila y la cámara anterior que, junto con el cristalino, refractan la luz, por tanto, alteraciones de la superficie corneal, producen defectos refractivos como la miopía, hipermetropía o astigmatismo.
Síntomas de la queratitis
- Dolor ocular
- Enrojecimiento del ojo
- Lagrimeo
- Fotofobia
- En los casos más graves puede afectar a la agudeza visual y producir úlceras de diversa consideración
Prevención de la queratitis
- Utilizar gafas de protección solar adecuada
- Utilizar gafas de natación en piscinas
- Seguir cuidadosamente las instrucciones de uso e higiene de lentes de
- contacto proporcionadas por el optometrista
- Acudir al oftalmólogo ante cualquier rasguño, herida o contusión ocular
- Utilizar lágrimas artificiales si se tienen problemas de sequedad ocular
Causas
Queratitis por exposición
Suele producirse cuando el párpado no cierra correctamente (lagoftalmos), cosa que impide la correcta lubricación de la córnea y, por tanto, ocasiona sequedad y erosión.
Queratitis de origen infeccioso
Las infecciones corneales por bacterias se producen por alguna pequeña pequeña lesión o erosión que facilita la entrada de la bacterias, hongos o parásitos a través del tejido corneal.
Estas lesiones pueden ser originadas por un mal uso de las lentes de contacto.
Este tipo de infecciones deben ser tratadas urgentemente porque, en otro caso, pueden provocar úlceras y efectos secundarios graves.
- Queratitis por infección bacteriana. En este último caso, las bacterias responsables suelen ser el Staphylococcus aureus y la Pseudomonas aeruginosa.
- Queratitis por infección fúngica (hongos). En este caso es un hongo el que infecta la córnea. El más frecuente es el de la familia Fusarium.
- Queratitis por infección por amebas. La más frecuente es la Acanthamoeba y el contagio suele producirse en piscinas o aguas no suficientemente purificadas.
- Queratitis por infección vírica. Suelen ser producidas por un herpes. Puede producir úlceras dendríticas
Queratitis alérgica
Se origina por factores alergógenos aéreos o de contacto.
Fotoqueratitis
Se debe a la irritación o quemadura de la córnea por la radiación ultravioleta del sol.
Queratitis por tóxicos
Se produce por caustificación o contacto con otras sustancias irritantes o abrasivas.
Tratamientos
Su tratamiento es diverso, en función de su origen pero sí que es necesario consultar al oftalmólogo lo antes posible. Para prevenirla se pueden seguir los siguientes consejos:
Regeneración de tejido ocular a partir de la sangre del propio paciente
Suele producirse cuando el párpado no cierra correctamente (lagoftalmos), cosa que impide la correcta lubricación de la córnea y, por tanto, ocasiona sequedad y erosión.
Trasplante de córnea
El trasplante de córnea es un tratamiento indicado en aquellos casos que la visión está afectada por una alteración a nivel de la transparencia, forma o espesor corneal. Patologías que afectan a la transparencia serían todas aquellas que provoquen una cicatriz:
infecciones corneales (queratitis infecciosas bacterianas, víricas o fúngicas)
- inflamaciones corneales (queratitis inmunológicas)
- traumatismos
- toxicidad farmacológica o enfermedades genéticas con opacidades corneales (distrofias).
- la forma corneal se puede ver comprometida en enfermedades que cursan con alteraciones de la arquitectura (queratocono, degeneración marginal pelúcida), tras traumatismos o después de diferentes cirugías.
- el grosor dismunuye en casos de úlceras corneales independientemente de su origen.
Crosslinking
El uso de luz ultravioleta y vitamina B2 (riboflavina) para esterilizar superficies y soluciones no es nuevo. Esta combinación se ha utilizado durante décadas en la medicina y en la industria química. Por ejemplo, la cantidad de microbios en las grandes piscinas olímpicas a menudo se reduce con la vitamina B2 y la luz solar. Además, la tecnología se ha utilizado durante años para reducir la cantidad de bacterias en las transfusiones de sangre. También existía la tecnología SODIS (Desinfección solar) desarrollada por ETH Zurich para reducir la carga del agua potable con microbios.
La luz UV y la vitamina B2 son los componentes en el CXL de la córnea, que se ha utilizado desde 2002 para el tratamiento del queratocono. Entonces surgió la pregunta de si el método también podría usarse para las infecciones de la córnea o queratitis infecciosas y diferentes estudios arrojaron buenos resultados.
Hay varias razones para usar este nuevo método:
- Infecciones mixtas: En muchos países del mundo, las infecciones corneales no son bacterianas sino mixtas, que son causadas por bacterias y hongos. Los antibióticos solo combaten las bacterias, mientras que el Crosslinking de pack mata bacterias y hongos.
- Dilema terapéutico y de diagnóstico: al comienzo de una infección es muy difícil evaluar si la infección es causada por bacterias u hongos. En consecuencia, es difícil seleccionar la terapia adecuada. El Crosslinking de pack simplifica el enfoque al matar simultáneamente bacterias y hongos.
- Carga financiera: en muchos países del mundo, la infección corneal no puede tratarse con éxito por razones financieras. Los costos con este método son menores debido a la reducción de la cantidad de medicación que a y las visitas médicas necesarias.
Síndrome de disfunción del cristalino
Qué es
Después de años de visión estable y clara, ¿ahora está experimentando problemas con brillo, nitidez y visión borrosa? Esta disminución de la visión puede ser debido al envejecimiento normal de la lente intraocular o cristalino llamado Síndrome de Disfunción o SDC.
SDC es una afección común relacionada con la edad en que la lente natural intraocular (cristalino) dotada de dos características ópticas principales:
- la de enfoque por distancia lejana o cercana
- y transparencia; se pierden progresivamente
Primero decae la flexibilidad de las fibras de colágeno que lo componen y luego sufre más el depósito de pigmentos que lo dejan más opaco.
La visión comienza a deteriorarse a medida que los pacientes llegan a los 40 años, y el síntoma principal es la dificultad con la visión cercana.
Síntomas del síndrome de disfunción del cristalino
- Disminución notable en la visión de cerca
- Dificultad para leer con poca luz
- Visión borrosa, turbia o de color amarillo
- Dificultad para conducir, especialmente por la noche
Tratamiento del Sindrome de Disfunción del Cristalino (SDC)
Aunque los cambios de la visión asociados a la edad es algo inevitable el cirujano oftalmológico del siglo XXI posee un gran apoyo de la tecnología actual la cual le pone en situación de poder:
- Detener la progresión Síndrome de Disfunción del Cristalino
- Reducir o eliminar la dependencia del uso de gafas bifocales o progresivas
- Evitar el desarrollo de la catarata senil avanzada (etapa 3)
La buena noticia referente al SDC es que hay una cura. Actualmente el oftalmólogo atendiendo a factores que incluyen la edad, profesión, hobbies y debido al gran uso de tablet, ordenadores de mesa y ¨Smart phones¨ la solución total del problema es el tratamiento del SDC por medio de la cirugía con facoemulsificación del cristalino e implante de lente intraocular trifocal.
El avance tecnológico en el área de los implantes intraoculares también han desarrollado este elemento fundamental del tratamiento del SDC y la catarata permitiendo poder escoger el diseño y modelo más adecuado que se ajuste a las necesidades ópticas de individuo. Así tenemos diseños para corrección de astigmatismo, vista cansada o presbicia, miopía e hipermetropía y es posible contar con diseños híbridos que corrigen la presbicia y la hipermetropía o miopía e inclusive el astigmatismo, todo en un mismo implante intraocular colocado en el saco capsular detrás de iris y la pupila.
Diagnóstico del Síndrome de Disfunción del Cristalino
Mediante el Examen Oftalmológico Avanzado (EOA) se puede determinar en dónde está su visión y la disfunción de su cristalino dentro del espectro de esta condición ocular conocida ahora como SDC.
A través de estas pruebas somos capaces de analizar los cambios en la lente natural del ojo.
Para su estudio realizamos pruebas de:
- Agudeza visual
- Tomografía del Segmento Anterior con cámara Scheimpflug
- Densitometría del Cristalino con cámara Scheimpflug
- Aberrometría de Alto Orden Total y Corneal (estudio del frente de onda)
- Estudio de la Difusión de la luz con HD Analyzer® (doble paso asimétrico)
- Estudio de la Difusión de la luz con C- Quant® (Straylight)
- Microscopía endoteliales
- Estudio de la calidad de la película lagrimal y superficie ocular
- Purkinjómetro
Herpes ocular
¿Qué es el herpes ocular?
La enfermedad ocular herpética está producida principalmente por el virus herpes simple tipo 1 (VHS-1), miembro de la familia Herpesviridae, con la habilidad de infectar al huésped y establecerse latentemente de forma indefinida.
A pesar de los amplios conocimientos que tenemos sobre la biología de este virus y de su patogenia, la enfermedad herpética ocular sigue siendo un problema de salud con elevada morbilidad. La infección por VHS es la causa más frecuente de ceguera corneal en los países desarrollados.
- Utilizar gafas de protección solar adecuada
- Utilizar gafas de natación en piscinas
- Seguir cuidadosamente las instrucciones de uso e higiene de lentes de
- contacto proporcionadas por el optometrista
- Acudir al oftalmólogo ante cualquier rasguño, herida o contusión ocular
- Utilizar lágrimas artificiales si se tienen problemas de sequedad ocular
Causas
¿Cómo se contagia y qué incidencia tiene el herpes ocular?
El 90% de la población mundial presenta marcadores sanguíneos que indican contagio por el virus. A los 5 años de edad prácticamente el 60% de la población ha sido infectada por VHS. El contagio se produce por contacto directo, siendo la principal puerta de entrada las mucosas y la piel.
Normalmente en el 94-99% de los casos , la infección en el primer contacto con el virus ocurre en la infancia y es asintomática, sin manifestaciones clínicas, pero todos los pacientes se convierten en portadores con latencia del virus a nivel de los ganglios. A partir de aquí pueden aparecer episodios de activación del virus con diferente sintomatología dependiendo de la localización.
Aproximadamente un tercio de la población mundial padece herpes labial o dermatitis recurrentes.
Las secuelas clínicas de la infección herpética son el resultado de la recurrencia de la enfermedad y de la respuesta inmunológica asociada en cada episodio. Actualmente no se conoce completamente qué papel juega el estado inmunológico del paciente para favorecer o no la reactivación herpética. Pero sí sabemos que a más episodios mayor porcentaje de recurrencia: tras el segundo episodio, el 70-80% de los pacientes presentarán recurrencias a los 10 años.
¿Cómo afecta el herpes ocular?
Clínicamente el herpes puede afectar a todas las estructuras oculares apareciendo múltiples entidades clínicas: blefaritis, conjuntivitis, queratitis, uveítis, retinitis.
La conjuntivitis folicular recurrente acompañada de afectación palpebral constituye la forma más frecuente, 83%, de recurrencia herpética ocular. (5) La conjuntivitis clínicamente suele ser indistinguible de otras conjuntivitis víricas y en el párpado aparecen vesículas cutáneas en la zona afectada que evolucionan a costras.
Desde el punto de vista diagnóstico y terapéutico la afectación de la córnea por parte del herpes es una de las entidades más desafiantes. La queratitis herpética recurrente es típicamente unilateral y puede manifestarse en diversos cuadros clínicos según las capas corneales afectadas y según la entidad sea por la infección directa del virus o por la respuesta inmune del huésped ante la infección. La forma más común de presentación de la queratitis herpética es la denominada úlcera dendrítica que es una lesión lineal y ramificada de las capas más superficiales. Las manifestaciones clínicas más habituales de todos estos cuadros son el enrojecimiento ocular, el dolor, la fotofobia y la afectación de la visión.
Tal y como hemos comentado el problema del VHS es la latencia indefinida con recurrencias clínicas que llevan a potenciales secuelas corneales como son las cicatrices o leucomas con un amplio rango de presentación que va desde las opacidades leves superficiales, frecuentemente descritas como «figuras fantasma» o «huellas», a las opacidades densas con adelgazamiento y disminución de la agudeza visual. La duración de la inflamación, la estructura viral y el número de episodios están relacionados con la severidad de la cicatriz, aunque existe variabilidad según la respuesta inmune de cada paciente pudiendo encontrar leucomas densos tras el primer episodio o mínima cicatrización después de varios brotes.
Otra de las secuelas es la pérdida de sensibilidad corneal, alteración de las terminaciones nerviosas, que puede llevar a la aparición de úlceras corneales, denominadas neurotróficas, causadas por la baja capacidad reparadora que tiene el tejido por la alteración de la inervación.
¿Cómo se diagnostica el herpes ocular?
Tanto en la infección herpética ocular primaria como en la recurrente el diagnóstico se basa en el examen clínico oftalmológico, pero existen diferentes pruebas de laboratorio que pueden ayudarnos en la confirmación: cultivo, tinciones, PCR, serologías.
¿Cómo se trata el herpes ocular?
Uno de los grandes problemas en el tratamiento de las queratitis herpéticas es la falta de estandarización. Aparte de existir múltiples formas clínicas de manifestación de la enfermedad herpética corneal encontramos, con frecuencia, una gran diversidad de pautas terapéuticas. En los últimos años distintos trabajos realizados en el «Herpetic Eye Disease Study «(HEDS) con respecto al tratamiento y la profilaxis de las queratitis herpéticas han ayudado a clarificar ciertos aspectos y han permitido establecer un protocolo terapéutico más homogéneo y basado en la evidencia para muchas de estas formas de queratitis. Dependiendo del cuadro clínico se usan esencialmente antivíricos de forma local o sistémica, comprimidos, y corticoesteroides.
El tratamiento quirúrgico puede ser necesario durante la fase aguda de la enfermedad (en aquellos casos que no han respondido satisfactoriamente al tratamiento médico), o para eliminar las secuelas residuales y mejorar así la visión, varios meses o años después de la queratitis.
Técnicas como la tarsorrafia o el trasplante de membrana amniótica en casos de úlceras tróficas persistentes; el recubrimiento conjuntival en queratitis refractarias al tratamiento.
Pero, sin duda, la principal indicación quirúrgica en las queratitis herpéticas es el trasplante corneal con finalidad óptica, normalmente programado meses o años después del episodio agudo, algunos autores recomiendan esperar un mínimo de 6 meses sin actividad.
El pronóstico tras la queratoplastia penetrante varía según el estado de la córnea receptora y los porcentajes de supervivencia disminuyen, incluso a corto-medio plazo, cuando existe vascularización corneal, perforación corneal o glaucoma asociado. También puede existir recidiva de la queratitis en la córnea trasplantada, por este motivo debería realizarse profilaxis con antivíricos orales en todos los pacientes intervenidos de queratoplastia durante 6-12 meses.
La enfermedad herpética ocular es todo un reto en la práctica diaria de la consulta oftalmológica donde la instauración precoz del tratamiento adecuado puede ayudarnos a disminuir las secuelas y los efectos secundarios que éstas conllevan a los pacientes.
Patología corneal
La córnea
La córnea es la estructura más anterior del ojo, siempre explicamos que es como la ventana de casa o el parabrisas del coche, y es muy importante tanto su forma como su transparencia para garantizar una buena visión.
Las enfermedades que pueden afectarla se divididas básicamente en tres categorías:
1.- la patología infecciosa
2.- La pérdida de transparencia u opacidad,
3.- Finalmente, tenemos las enfermedades que afectan a la forma de la córnea
Los síntomas pueden ser muy variados pero es muy característico de la afectación corneal la fotofobia o intolerancia a la luz. Cuando se afecta la córnea tenemos repercusiones sobre la visión en mayor o menor grado y también puede aparecer el dolor ya que se trata de la estructura con más terminaciones nerviosas sensitivas de todo el cuerpo humano.
El tratamiento puede ser médico y / o quirúrgico según la patología de base
Infecciones corneales
Las causas pueden estar originadas por casi cualquier patógeno. Normalmente solemos encontrar virus, bacterias, hongos y parásitos.
Estos organismos se contagian a través de los propios párpados, las manos, los pañuelos, los colirios, las lentes de contacto y por diferentes cuerpos extraños que puedan entrar en el ojo.
Síntomas de infección corneal
Suelen ser enrojecimiento, dolor, fotofobia y disminución de la visión.
Tratamiento de las infecciones corneales
Se tratan mediante antibiótico, antiviral, antifúngico o antiséptico específico, en función del patógeno que las ha producido.
Para poder establecer el tratamiento concreto nos basaremos en las características clínicas y también en los diferentes cultivos que podemos llevar a cabo después de obtener una muestra de tejido corneal.
Opacidad corneal
Las causas por las que la córnea se vuelve opaca pueden ser de dos tipos:
debidas a una enfermedad propia de la córnea, como son las distrofias que son enfermedades genéticas que pueden afectar una o varias capas de la córnea,
secundarias a traumatismos, infecciones, quemaduras, etc que generan un leucoma o opacidad más o menos densa
Síntomas de la opacidad corneal
Son la limitación de la visión en mayor o menor grado
Tratamiento de la opacidad corneal
Para restablecer esta transparencia es necesario sustituir el tejido dañado. Si la afectación es muy superficial puede ser suficiente retirar la zona dañada y hacer un trasplante de membrana amniótica que favorezca la cicatrización.
Si afecta a las capas más profundas de la córnea, habrá que hacer un trasplante que puede ser total o penetrante, de todo el espesor corneal, o parcial o lamelar donde el tejido trasplantado puede ser el anterior o el posterior.
Deformación Corneal
Causas diferentes patologías propias de la córnea como el queratocono, degeneración marginal pelúcida. Pero también puede ser secundario a un traumatismo o cirugía corneal previa como un láser en casos con córnea predisponente.
Síntomas de la deformación corneal
Son básicamente visuales, visión borrosa, distornionada, poco definida, irregular
Tratamiento de la deformación corneal
En estos casos los tratamientos se centran en evitar la progresión de la patología con el crosslinking que es una terapia con láser de luz y vitamina A que endurece el tejido corneal. Otros tratamientos tienen como objetivo modificar la forma de la córnea ya sea con implantes de anillos dentro del espesor corneal provocando diferentes variaciones de la arquitectura corneal dependiendo de la localización. Con este objetivo en casos de enfermedad avanzada aparece el traspalnte Cornales o trasplante corneal si la enfermedad está muy avanzada.
Pide cita
La primera visita sin compromiso.
Pregunta al médico todo lo que necesitas saber y decide.

































